Fraude sociale maladie : moins de 500 millions d'euros récupérés sur 4 milliards d'euros de fraude estimée

En 2023, la fraude sociale de la branche maladie du régime général, détectée et stoppée a représenté 467 millions d’euros, soit bien plus que l’objectif fixé par les pouvoirs publics (350 millions d’euros). Désormais la COG 2023-2027 a fixé un objectif de 800 millions d’euros/an sur l’ensemble de la durée de la convention. Ce montant est cependant bien inférieur à celui de la fraude sociale aux prestations d’assurance-maladie estimée par la Cour des comptes entre 3,8 milliards et 4,5 milliards d’euros, ou celui estimé par la CNAM sur 30% des dépenses (sans distinction entre fraudes et erreurs) soit entre 1,4 milliard et 1,9 milliard d’euros. Beaucoup reste donc à faire pour réduire l’écart entre la fraude estimée et la fraude détectée et contrée…car il reste beaucoup de trous dans la raquette des contrôles de la CNAM et notamment une absence de centralisation des données, de disponibilité en temps réelles et de recoupement automatique de celles-ci. Bien souvent le contrôle interne et ex ante fait défaut… ce qui constitue autant de vecteurs d’amélioration permettant de réduire ces écarts.
La fraude sociale détectée à l’assurance-maladie représente 0,22% des prestations
Les dépenses d’assurance-maladie en format ROBSS représentent 243,9 milliards d’euros en hausse de 0,7% par rapport à l’exercice 2022 (242,2 milliards d’euros). Ce montant est inférieur à celui exposé par le régime général de l’assurance-maladie à raison de la neutralisation des flux entre les différentes caisses dont le régime général. La certification des comptes de la sécurité sociale pour 2023[1], porte sur le régime général uniquement.
2022 | 2023 | Var 2023-22 | |
|---|---|---|---|
| Dépenses d'assurance maladie format ROBSS | 242,2 | 243,9 | 0,7% |
| Charges d'assurance-maladie du Régime général | 246,4 | 242,8 | -1,5% |
| dont prestations légales | 207,5 | 207,7 | 0,1% |
| dont autres prestations (action sociale, prévention) | 0,96 | 1,1 | 12,5% |
| Montant de la fraude détectée et stoppée | 0,3159 | 0,4666 | 47,7% |
| Proportion | 0,15% | 0,22% | 0,07 |
Sources : Comptes de la SS 2023, format ROBSS puis RG, Cour des comptes mai 2023.
Globalement les dépenses de prestations légales sont en hausse s’agissant du régime général de -1,5% entre 2022 et 2023, tandis que le montant de la fraude détectée et stoppée augmente de 47,7%. Cependant la proportion de la fraude détectée par rapport aux prestations légales reste très faible passant de 0,15% à 0,22% soit +0,07 point.
Et pourtant la fraude détectée est en constante augmentation depuis 2012 (hors l’année quasiment blanche en 2020 et reprise lente des contrôles en 2021 pour cause de crise Covid). Les résultats accélèrent suffisamment pour dépasser les objectifs assignés par les pouvoirs publics de 28%. L’amélioration des moyens de détection et de réduction des préjudices financiers associés ont amené les pouvoirs publics à fixer un premier objectif pour 2024 de 500 millions d’euros[2], puis de le rehausser au Printemps 2024 à hauteur de 800 millions/an entre 2024 et 2027.
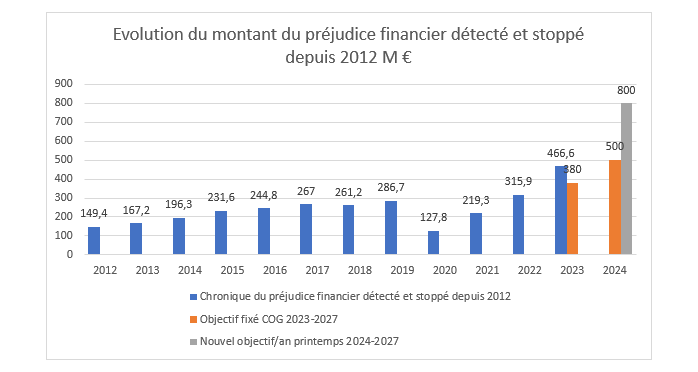
Mais cette répartition avantageuse doit elle-même être subdivisée entre le préjudice évité et le préjudice subi, et sur ce segment le préjudice recouvré.
| M€ | 2022 | 2023 | Augmentation |
|---|---|---|---|
| dont "préjudice évité" | 87,4 | 169,6 | 94% |
| dont préjudice subi | 228,5 | 297 | 30% |
| Fraudes détectées et stoppée | 315,9 | 466,6 | 48% |
Sources : Comptes de la SS 2023, format ROBSS puis RG, Cour des comptes mai 2023.
La croissance de la fraude fiscale détectée croît d’abord grâce à la fraude détectée et évitée, qui représente +94% entre 2022 et 2023 avec un poids dans la fraude totale identifiée qui augmente de +8,7 point à 36,3%. La fraude détectée et subie augmente de 30%, mais sa proportion majoritaire baisse mais reste majoritaire à 67,3%. Un objectif intrinsèque pourrait être de faire en sorte que le montant des préjudices évités (fraude stoppée) devienne majoritaire indépendamment des cibles globales assignées.
S’agissant du recouvrement des préjudices subis, le taux est en 2023 de 67,3% (bien que les montants cumulés soient estimés sur 2 ans) : soit 200 millions d’euros pour 297 millions subis.
Une fraude estimée à l’assurance-maladie comprise entre 3,8 milliards et 6,3 milliards d’euros de prestations La fraude détectée peut être rapprochée des estimations de la fraude globale à l’assurance-maladie, que cette estimation soit réalisée par la Cour des comptes ou par l’Assurance-maladie elle-même. S’agit de la Cour des comptes, celle-ci estime le montant de cette fraude entre 3,8 milliards et 4,5 milliards d’euros. Par ailleurs la CNAM évalue la fraude à partir d’un échantillon de moins de 30% des dépenses à 1,4 à 1,9 milliards d’euros/an. Il s’agit donc d’une évaluation partielle, qui sera documentée à nouveau fin 2024 ou en 2025, puisque l’objectif de couverture de l’ensemble des prestations a été assigné à la CNAM pour 2024. Une extrapolation à l’ensemble des dépenses de prestations avec des préjudices voisins aboutirait à identifier une fraude totale aux prestations d’assurance maladie comprise entre 4,7 et 6,3 milliards d’euros/an. Attention toutefois ce chiffre ne distingue pas selon l’intentionnalité du préjudice pour a CNAM. Nous avons donc à la fois de la fraude et des erreurs estimées. 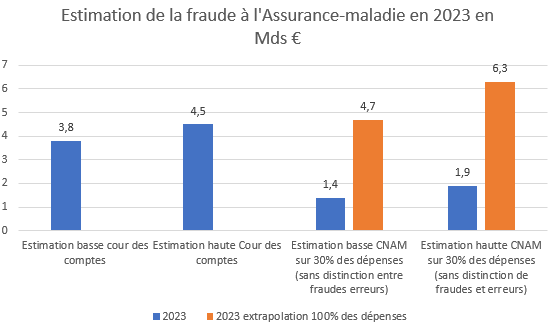
Source : CNAM et Cour des comptes, rapport de certification et RALFSS 2024, mai 2024. |
Les plus gros fraudeurs apparaissent comme les professionnels de santé
Lorsque l’on ventile la fraude détectée et stoppée par catégorie de fraudeurs, la fraude des assurés augmente de 33,6% mais leur son poids dans le total de la fraude recule de 2 points à 91,1 millions d’euros. Le nombre de leurs fraudes est cependant le plus important soit 54% des fraudes détectées. Leurs fraudes se répartissent en trois niveaux différents :
- Les fraudes aux droits de l’Assurance-maladie (27,5 M€ contre 21,1 M€ en 2022) ; +30%
- Les fraudes aux prestations en nature (24,8 M€ contre 11,9 M€ en 2022) ; +108,4%
- Les fraudes aux prestations en espèces (38,7 M€ contre 35,8 M€ en 2022) ; +8,1%
Les professionnels de santé voient le montant de leur fraude augmenter de 53,2% (notamment sous le poids des centres de santé à facturation abusive (optique, dentaire etc.)) et représentent désormais 70,8% des fraudes détectées (330,2 millions d’euros) pour 25,9% des cas de fraudes. Par ailleurs les établissements de santé (hôpitaux publics ou privés) voient leurs fraudes augmenter de 39% mais leur poids dans le total des fraudes recule de -0,6 point à 9,7% des encours de fraudes détectées (ils représentent par ailleurs seulement 19,9% du nombre total de cas de fraudes).
Montant des fraudes | Poids des fraudes % | |||||
|---|---|---|---|---|---|---|
| M€/% | Montant du préjudice 2022 | Montant du préjudice 2023 | Variations | Répartition du préjudice 2022 | Répartition du préjudice 2023 | Variations en points |
| Assurés | 68,2 | 91,1 | 33,6% | 21,6 | 19,5 | -2,1 |
| Professionnels de santé | 215,1 | 330,2 | 53,5% | 68,1 | 70,8 | 2,7 |
| Etablissements | 32,4 | 45,1 | 39,2% | 10,3 | 9,7 | -0,6 |
| Total | 315,7 | 466,4 | 47,7% | 100 | 100,0 | 0,0 |
Source ; CNAM, mars 2023[3] octobre 2023[4] et mars 2024 et Fondation iFRAP juin 2024[5].
Leur détection répartie par semestres représente l’évolution suivante :
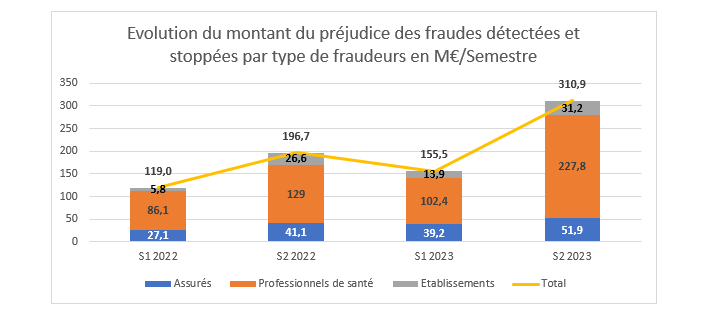
La fraude des professionnels de santé est donc plus couteuse et concentrée. Le montant des préjudices identifiés entre 2022 et 2023 se répartissent par profession d’après la ventilation suivante :
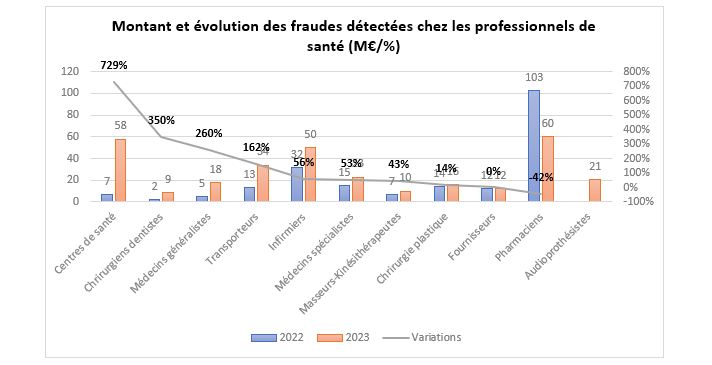
Les deux extrêmes sont constitués par les centres de santé qui voient le montant de leurs fraudes augmenter de +729% entre 2022 et 2023 pour un préjudice identifié de 58 millions d’euros[6] et les pharmaciens qui avec la fin du remboursement des test Covid voient le montant de leurs fraudes baisser de 42%. Les dynamiques sont cependant fortes pour les chirurgiens-dentistes (+350%), les généralistes (+260%), mais aussi les transporteurs (+162%), les infirmiers (+56%) et les spécialistes (+53%) dont le montant des fraudes augmentent de plus de 50% en l’espace d’un an. A noter que les fraudes des audioprothésistes font leur apparition en 2023. Des task forces nationales ont été déployées en ce sens, pour un préjudice détecté de 21,3 millions d’euros.
Les moyens de lutte innovents déployés par la CNAM
Actuellement l’Assurance maladie peut compter sur 1.500 agents dédiés à la lutte contre la fraude. La COG 2023-2027 prévoit le recrutement de 300 nouveaux agents, portant leur nombre total à 1.800 (+20%). Les profils des agents recrutés évoluent :
- En 2024 ont été recrutés 60 cyber-enquêteurs avec compétences de police judiciaire en matière d’infiltration/investigation sur le web ; ils vont être répartis en 6 pôles inter-régionaux (Blois, Grenoble, La Rochelle, Lille, Marseille et Paris). Ils seront coordonnés par l’UCIFE (Unité de coordination et d’investigation des fraudes émergentes) en partenariat avec les autres branches de la sécurité sociale.
- L’explosion de la fraude des centres de santé, a amené les caisses à développer des task forces nationales (statisticiens, juristes, praticiens-conseil, chargés de mission). Depuis 2021, 10 d’entre elles ont été mises en place afin de suivre au sein de ces réseaux des fraudes réalisées « en bande organisée » ; Elles travaillent en lien avec l’OCLTI (Office central de lutte contre le travail illégal) ainsi que le ministère de la Justice.
- Enfin une stratégie contentieuse qui vise à sanctionner rapidement. Près de 10.500 actions contentieuses ont été engagées en 2023 soit une augmentation de 20% par rapport à 2022 (8.800 procédures). Un accent particulier a été porté s’agissant des actions conventionnelles (+124,4%), des actions pénales (+33,9%) et des pénalités financières (+28,2%). En revanche les avertissements et autres procédures sont en replis.
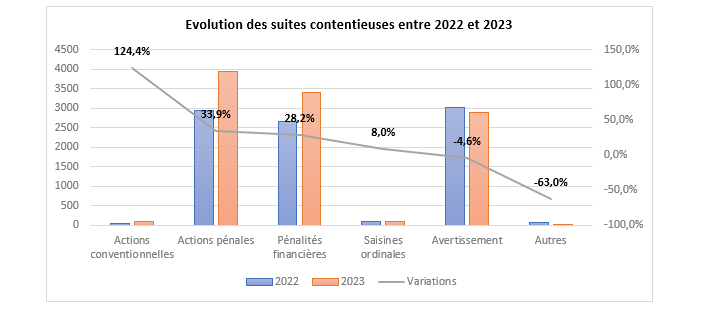
Mais des « trous dans la raquette » demeurent, augmentant les erreurs résiduelles
Tout d’abord le contrôle interne est encore trop peu efficace. En témoigne un manque de transversalité aboutissant à traiter séparément « les contrôles de l’ordonnateur, du comptable et du service médical ». Il n’y a donc pas de plan de contrôle interne unique, alors que celui-ci est prévu dans le code de la sécurité sociale depuis 2013.
S’agissant des données cette fois, la CNAM « ne dispose toujours pas en cours d’exercice des données permettant le pilotage (…) complet et fiable du contrôle interne » et ne dispose pas d’éléments comme le taux de réalisation et les résultats des contrôles effectués par les CPAM et par le service médical in itinere.
Par ailleurs la CNAM n’évalue pas de manière systématique la gestion des incidents sur ses systèmes informatiques et le montant de leur impact financier
S’agissant spécifiquement de la lutte contre la fraude, les évaluations de la CNAM peinent à cibler sur la fraude estimée les fraudes intentionnelles des simples fautes (par ailleurs préjudiciables sur le plan financier). Or les erreurs sont multiples et impactantes sur le plan financier :
- 2,5 millions d’assurés excédentaires relevant de la PUMa (Protection maladie universelle) en 2020 a été mis en évidence, mais en 2023 seuls 768.000 fermetures de comptes depuis 2021 avaient été effectuées (soit 30,7%). La raison ? Les bases de la CNAM sont départementales et relèvent de chaque CPAM. Un répertoire national est en cours de constitution, le GRDI (gisement de référence des données des individus). Par ailleurs ces bases ne sont « pas adéquatement synchronisées avec les flux des partenaires externes (CNAV, CNAF, DGFiP ou France Travail) ou ne disposent pas de clé unique permettant d’indexer les personnes physiques. » Il en découle un manque d’automatisation des contrôles sur pièces de la situation professionnelle ou de la résidence des bénéficiaires, et une faible notification des indus suite à fermeture de droits, notamment pour irrégularité du séjour.
- S’agissant de la carte vitale, il existe toujours des risques de désynchronisation entre celle-ci et celle des droits des assurés.
- L’insuffisance du contrôle médical des ALD (affections de longue durée) aboutit à ce que fin 2023 « de nombreux assurés soient toujours reconnus en ALD sans limitation de durée (473.000) ou pour une durée supérieure à 10 ans (51.500) contrairement à la réglementation applicable. » L’examen de leur situation n’a toujours pas repris depuis 2020 alors même que la crise sanitaire est désormais close. Par ailleurs des écarts persistent entre les données des CPAM et celles du contrôle médical. Cette situation peut avoir un impact sur les versements des pensions d’invalidités (en les modérant) dans la mesure où les personnes peuvent alors être placés en arrêts de travail de longue durée, ce qui aboutit à des erreurs de calcul entre IJ (indemnités journalières) et pensions d’invalidité.
- Le contrôle de l’AME est imparfait dans la mesure où l’accès à la base Visabio du ministère de l’intérieur ne permet pas de reconnaître l’intégralité des titres émis en France. Il faudrait lui ajouter l’accès à la consultation par les consulats des visas délivrés dans l’espace Schengen. Par ailleurs les arreurs d’attribution n’aboutissent à aucune notification ni fermeture de droits. « En cas d’incidence financière, aucun indu n’est notifié. »
S’agissant des frais de santé directement facturés à l’assurance maladie, la fréquence des erreurs résiduelles s’établie à 8,3% des facturations en 2023. Ainsi « le flux de facturation des taxis (…) n’intègre pas le nombre de kilomètres fracturés » alors même que le montant des frais adressés aux CPAM dépendent directement de la distance facturable.
Pour les prestations en nature délivrées, le champ de l’échantillon considéré exclut les séjours dans les hôpitaux publics pour des raisons non définies. Or les extrapolations sur 2.640 dossiers considérés montrent un aux d’erreur de 8,3%, en hausse de 0,2 point par rapport à 2022. Et les montants sont considérables, soit 3,1 milliards d’euros en 2023.Pourtant certaines erreurs ne sont pas prises en comptes (absences de pièces justificatives, droits qui auraient dus être fermés, prises en charges sur feuille de soins non signée etc.) soit +0,4 milliard d’euros :
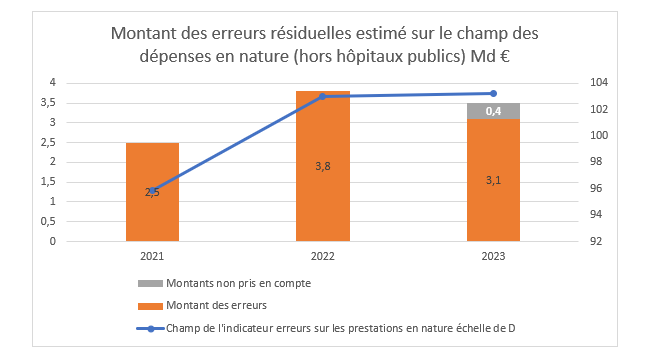
Les mutuelles délégataires voient leur risque financier se dégrader. Il atteint 3,4% des règlements soit 172 millions d’euros en 2023 (après 61 millions en 2022). Mais cette estimation exclut les dossiers sans pièces justificatives soit 9,2% des dossiers.
Enfin s’agissant des indemnisations journalières pour arrêts maladie, congés maternité et AT-MP, on assiste à une croissance très importante des erreurs constatées soit +25,2% en 2023 à 453,3 millions d’euros toutes branches confondues et +9% et +9% sur la branche maladie à 302,9 millions d’euros.
Toutes branches confondues | |||
|---|---|---|---|
| Md € | 2022 | 2023 | Var |
| Champ des prestations | 21,3 | 22,3 | 4,7% |
| Erreurs | 0,3621 | 0,4533 | 25,2% |
| Taux d'erreur | 1,70% | 2,0% | 0,3 |
| Md € | Branche maladie | ||
| Champ des prestations | 17,38 | 16,83 | -3,1% |
| Erreurs | 0,278 | 0,3029 | 9,0% |
| Taux d'erreur | 1,60% | 1,80% | 0,3 |
Conclusion
La lutte contre la fraude à l’Assurance-maladie doit continuer à monter en puissance étant donné l’écart constaté entre l’estimation et la détection de cette fraude. Il apparaît pour cela que des réformes complémentaires doivent être mises en place sans attendre :
- Déployer un effort de synchronisation des flux de données en interne et avec les autres branches de la sécurité sociale ayant un impact sur le calcul et la délivrance des droits ;
- Développer l’automatisation du contrôle interne et en particulier de la cohérence des informations délivrées. L’absence de pièces justificatives pour des actes ou des prescriptions devraient bloquer les remboursements effectués. La modification de la situation personnelle du bénéficiaire ou de sa famille devant entrainer la constatation d’indus afin de sécuriser des préjudices éventuels
- Renforcer le contrôle ex-post envers les bénéficiaires comme envers les professionnels de santé. La modification de la situation personnelle du bénéficiaire ou de sa famille devrait entraîner la constatation immédiate d’indus en cas de trop versés. Par ailleurs une surveillance accrue au moyen de datamining devrait permettre de suivre la cohérence et la fréquence d’actes des plus gros prescripteurs (réseaux de centre de soins, etc.).
- La mise en place d’aviseurs sociaux sur le modèle des aviseurs fiscaux devrait être encouragée.
- L’exploitation des réseaux sociaux via intelligence artificielle en complément des cyber-enquêteurs pourrait permettre de documenter des fraudes notamment à la résidence, au train de vie ou à la situation conjugale, que la CNAM pourrait partager avec la branche famille, Pôle Emploi et la DGFiP.
- Diligenter un audit s’agissant des prescriptions en milieu hospitalier public, qu’il s’agisse de clientèle privée ou de services ambulatoires. Il est curieux que fort peu de données soient disponibles en matière d’erreurs (voir de fraudes) sur le champ des dépenses en natures effectuées dans les établissements hospitaliers publics.
- Fixer un objectif de préjudice évité supérieur à celui du préjudice subi, afin de renforcer encore l’accent placé sur le contrôle ex ante des incohérences en matière de fraude et améliorer l’automaticité des recoupements. Pour cela l’objectif global de 800 millions/an de fraude détectée devrait être segmenté en 2 objectifs sous-jacents associés.
- Améliorer la capacité de recouvrement en matière de préjudice subi. La plupart des actions de poursuite en matière de fraude s’agissant de l’assurance maladie se prescrives sous 3 ou 8 ans. Or les actions de poursuites avec réponse rapide ne prévoient de telles actions que pendant 2 ans. Il est nécessaire d’allonger le suivi des procédures afin d’améliorer le taux de recouvrement qui reste ridiculement bas (200 millions d’euros en 2023).
[1] https://www.vie-publique.fr/files/rapport/pdf/294208.pdf
[2] https://www.assurance-maladie.ameli.fr/sites/default/files/2024-03-28-DP-LCF.pdf
[3] https://www.assurance-maladie.ameli.fr/sites/default/files/2023-03-09-CP-Bilan-partiel-fraude-2022.pdf
[4] https://www.assurance-maladie.ameli.fr/sites/default/files/2023%2010%2005%20DP%20LCF%20vdef%2015h30.pdf
[5] https://www.assurance-maladie.ameli.fr/sites/default/files/2024-03-28-DP-LCF.pdf
[6] Indépendamment de la sanction consistant en leur déconventionnement. Depuis janvier 2023 près de 31 centres de santé ont été déconventionnés par la CNAM, voir https://www.assurance-maladie.ameli.fr/presse/2024-04-23-cp-deconventionnement-10-centres






