+4,4% par an depuis 8 ans : il est temps de maîtriser le coût du transport sanitaire

L’envolée du coût des transports sanitaires a conduit l’assurance-maladie a lancé une réflexion sur les moyens de maîtriser ce poste de dépenses dans un contexte de vieillissement de la population, de développement de soins lourds chroniques (ALD) et de désertification médicale. Les projets de l’assurance maladie sont d’agir sur les offreurs de transport sanitaire en développant l’organisation des plateformes d’organisation de trajets et le transport partagé. Des actions utiles mais qui sont loin de suffire à maîtriser les coûts qui augmente de 4,4% par an depuis 2016.
Des dépenses élevées en France, largement financées par la solidarité nationale
La France fait partie des pays où les dépenses totales de transport sanitaire et secours d’urgence sont parmi les plus élevées, avec l’Allemagne. La part des financements publics y est prépondérante.
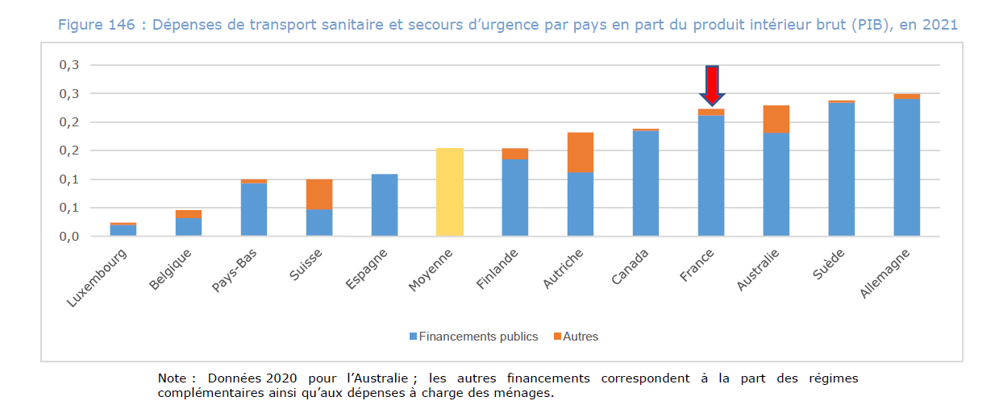
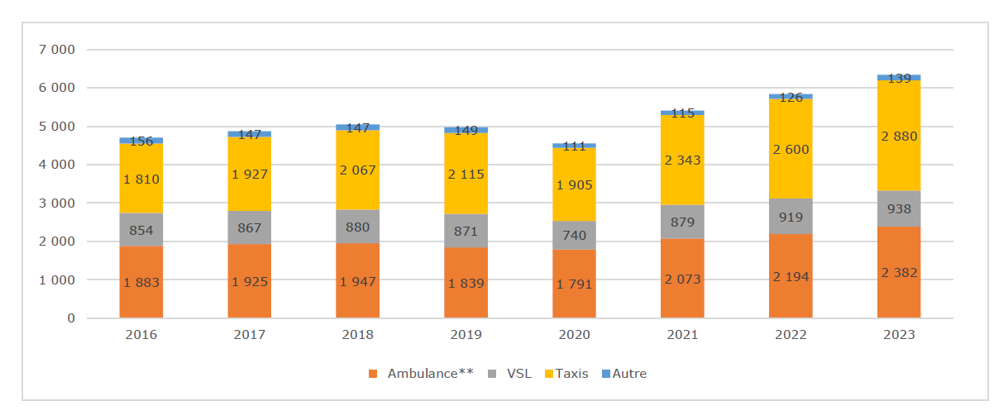
Objectif récurrent d’économies de l’assurance maladie, la CNAM présente dans son dernier rapport Charges et Produits la situation des transports sanitaires dans le détail. Ils représentent un budget de 6,3 milliards d’euros, en hausse de près de 9% entre 2022 et 2023, et en hausse moyenne de 4,4% par an depuis 2016. Une progression qui concerne particulièrement les taxis et les ambulances.
Évolution des dépenses de transport entre 2016 et 2023, en millions d’euros (montant remboursable)
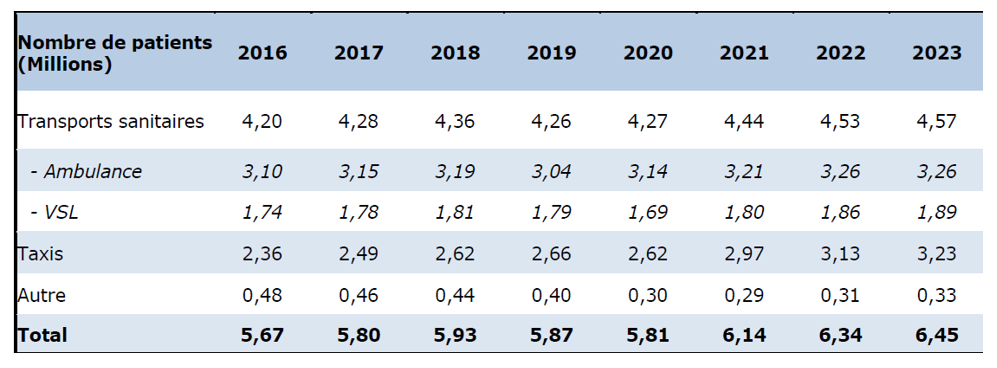
En 2023, l’offre de transport de patients reposait 5 212 entreprises de transports sanitaires et 28 916 entreprises de taxis conventionnés qui ont transporté, au total, 6,4 millions de patients. Cette offre est toutefois très hétérogène selon les territoires : le nombre moyen de véhicules pour 100 000 habitants est très variable :
- 21,6 pour les ambulances (Min : 7 [14-Calvados], Max : 51 [80-Somme]) ;
- 20,9 pour les VSL (Min : 1 [75-Paris], Max : 70 [12-Aveyron]) ;
- 58,7 pour les taxis (Min : 6 [976-Mayotte], Max : 249 [Paris]).
Les transports programmés sont opérés principalement par deux types d’opérateurs (transporteurs sanitaires et taxis conventionnés) soumis à des tutelles différentes et des réglementations indépendantes. Les ambulances et les VSL sont gérés par les ministères en charge du Travail et de la Sécurité sociale tandis que les taxis relèvent du ministère de la Transition écologique. Les ambulances et VSL doivent être agrées par les ARS dans le cadre d’un quota, et soumis à des prérequis professionnels, alors que les taxis doivent être titulaires d’une carte professionnelle délivrée par les maires ou les préfets et être conventionnés ensuite avec l’Assurance Maladie.
Ces acteurs obéissent à des conditions tarifaires distinctes : pour les sociétés de transport sanitaire, les tarifs sont établis au niveau national dans le cadre des négociations avec l’Assurance Maladie. Pour les taxis, les tarifs sont déterminés localement par une convention signée entre les taxis et les CPAM sur la base d’une convention nationale. Il en découle une hétérogénéité importante des tarifs ente départements.
L’Assurance Maladie prend en charge en moyenne 95 % des dépenses de transport sanitaire en 2023. De nombreuses situations définies par le code de la sécurité sociale peuvent justifier une prise en charge mais, dans tous les cas, elle est conditionnée à une prescription médicale. Au-delà de la diversité des cas, il existe de nombreuses réglementations tarifaires avec 12 cas d’exonération du ticket modérateur. Les motifs d’exonération de la franchise médicale viennent se superposer. Si bien que selon la Cour des comptes, cela aboutit à « 140 situations possibles quant au niveau de la prise en charge des dépenses de transport sanitaire par l’Assurance Maladie ».
Les frais de transport peuvent être pris en charge lorsque le transport :
- est lié à une hospitalisation (dont chimiothérapie, radiothérapie et hémodialyse) ;
- est lié aux traitements et soins en lien avec une affection de longue durée (ALD) et si le patient présente une incapacité ou déficience au déplacement ;
- est en lien avec un accident du travail ou une maladie professionnelle ;
- nécessite d’être allongé ou sous surveillance.
En 2022, les dépenses de transport des personnes en ALD représentaient 4,71 milliards d’euros, soit 90,7 % de la dépense, les patients en en ALD ayant une prise en charge du ticket modérateur de 35 %. Le vieillissement de la population ainsi que l’augmentation du nombre d’usagers atteints d’ALD contribuent à la hausse des dépenses. L’oncologie et la dialyse sont les 2 pathologies qui génèrent le plus de dépenses de transport ; ces 2 pathologies représentent 35 % des dépenses de transport.
C’est au médecin de prescrire le mode de transport le mieux adapté avec toutefois la limite que le patient conserve une liberté de choix de son offreur de transport sanitaire car le transport sanitaire constitue un droit pour les patients, quels que soient leur condition sociale, leur lieu d’habitation et leur pathologie[1].
Les dépenses moyennes par trajet sont en augmentation pour les ambulances (115 euros en 2023) et les taxis (61 euros en 2023) tandis qu’elles se sont stabilisées pour les VSL (35 euros en 2023). Cette augmentation s’explique en partie par l’augmentation des charges d’exploitation: revalorisation du Smic, augmentation du prix des carburants. Le report d’une partie des trajets jusque-là effectués par les VSL vers les taxis et les ambulances, dont les tarifs sont en moyenne plus élevés, contribue également à la dynamique des dépenses. En 2023, un transport en ambulance est plus de 3 fois plus cher qu’un transport en VSL ou près de 2 fois plus cher qu’un transport en taxi (115 euros contre 35 euros et 61 € respectivement). La dépense de transport sanitaire par taxi est bien plus dynamique que celle réalisée par les autres modes de transport. Les trajets en taxis représentent 45,8 % de la dépense des transports sanitaires en 2023 – devant les ambulances (37,2 %) et VSL (14,8 %).
Évolution du nombre de patients transportés entre 2016 et 2023, en millions
Dans un rapport consacré aux transports sanitaires, la Cour des comptes confirme ces différents éléments et précise :
- La densité et la structure par âge de la population sont bien corrélés à la demande de transport. Ainsi, les 10 départements qui présentent la dépense moyenne par habitant la plus élevée sont souvent des départements ruraux à la population vieillissante.
- En revanche, la Cour constate le caractère faiblement médicalisé de la prescription de transports, peu liée aux seules notions d’incapacité ou de déficience des patients, et explique que ces éléments ne peuvent suffire à expliquer l’hétérogénéité des dépenses sur le plan territorial.
- La Cour constate en revanche une corrélation significative apparaît entre le recours aux transports de malades et le niveau de prise en charge. C’est le cas pour les patients en ALD, exonérés du ticket modérateur et pour les bénéficiaires de la CMU-C, exonérés du ticket modérateur et de la franchise de deux euros par trajet (quatre euros pour un aller-retour). On peut y voir un lien avec des caractéristiques de ces assurés sociaux, souffrant plus de problèmes de santé mais la Cour s’interroge si la quasi-gratuité des transports ne constitue pas en elle-même un facteur de dépense.
- A cela s’ajoute, toujours selon la Cour, des actions peu efficaces en direction des médecins et des établissements de santé pour réduire la prescription, un principe peu respecté de prescription médicale préalable et des manquements des transporteurs à leurs obligations.
- La fixation des tarifs paraît constituer un outil fort de régulation. Mais elle est éclatée entre les transporteurs sanitaires (ambulances et VSL) et les taxis, entre le niveau national et départemental, et n’a qu’une portée limitée.
Les pistes d’économies de l’Assurance Maladie
- Organisation des trajets par le biais de plateformes
Dans certains pays, des plateformes publiques de coordination des trajets permettent de centraliser et de coordonner la commande de transports. L’Assurance Maladie cite des grands pays comme le Québec ou l’Australie, où la commande est effectuée par le biais de ces plateformes qui permettent de regrouper les demandes sur un même territoire et constituent le seul interlocuteur des transporteurs. La centralisation permet de prévoir la demande et d’éviter la substitution vers des modes de déplacement plus couteux. À titre d’exemple, les plateformes régionales utilisées au Québec ont permis d’éviter 34,2 % de transports en ambulance, avec 16,7 % des patients orientés vers un autre mode de transport (2023).
Certaines plateformes s’appuient également sur des systèmes automatisés de planification et de répartition des trajets (dispatch) afin d’optimiser l’allocation des véhicules. En 2014, l’agglomération de Sydney a développé un système de planification et de répartition automatisé permettant un suivi en temps réel des services pour les trajets. Néanmoins, ces plateformes ont des coûts de fonctionnement : les plateformes de commande et de régulation représentent 3,5 % des dépenses de transport au Québec.
L’Assurance Maladie veut inciter les établissements de santé, à l’origine de près des deux tiers des prescriptions de transport, à mettre en œuvre des plateformes de commande :
1. Cette action doit permettre de vérifier la conformité des prescriptions à l’état de santé du patient et la bonne sollicitation du mode de transport prescrit.
2. En aval, la vérification de la conformité entre le transport prescrit et le transport facturé.
À terme, tous les établissements qui prescrivent un grand nombre de transports, notamment les centres hospitaliers universitaires (CHU), devront mettre en place ce type de plateforme. Dans certains CHU ou CH, il est également envisagé d’expérimenter le recours à des salariés de l’Assurance Maladie pour rappeler la réglementation et contribuer à la fluidification de la fonction transport.
- Recours aux transports partagés
La CNAM a lancé une campagne d’information intitulé non sans humour « même s’il y a peu de chances que vous y rencontriez l’amour, en acceptant un transport médical partagé vous aidez notre système de soins à faire des économies ». Dans les pays où le recours aux transports partagés est pris en charge par la collectivité, il est surtout utilisé pour les traitements ambulatoires récurrents : hémodialyse, radiothérapie, rééducation. Les indications pour le recours au transport partagé ne sont définies précisément qu’en Belgique (dialyse, rééducation fonctionnelle, oncologie). En règle générale, la prise en charge du trajet est conditionnée à l’utilisation d’un transport partagé : un forfait unique est remboursé au patient, quels que soient le mode de transport choisi et son prix. Les restes à charge sont mécaniquement plus importants pour le transport individuel, plus coûteux.
Selon l’Assurance Maladie, sur les 65 millions de trajets par an pour les seuls taxis et véhicules sanitaires légers, le coût d’un TP est inférieur de 15 à 35 % par trajet, selon le nombre de patients transportés. En 2022, le transport partagé a généré une économie de 33,9 millions d’euros. La montée en charge des transports partagés de 15 % des trajets en 2022 à 55 % en 2026 pourrait ainsi permettre de générer près de 92 millions d’euros d’économies, dont 50 millions d’euros pour l’Assurance Maladie après partage des économies avec les entreprises de transports sanitaires.
- Contractualisation/Bonus-malus/Minoration de remboursement en cas de refus de transport partagé
Pour favoriser le transport partagé, l’AM veut agir sur les différents acteurs : s’agissant des prescripteurs, la convention médicale signée en 2024 prévoit que les médecins libéraux encouragent le transport partagé (sauf exception liée à l’état de santé du patient) et s’attachent à améliorer la pertinence de la prescription. On peut douter cependant des effets de ces engagements étant donné que le médecin déjà lourdement sollicité par les charges administratives va laisser le patient se débrouiller pour le transport. Dans le champ hospitalier, une action d’accompagnement sera faite pour inciter à la mise en place de plateforme (visite annuelle des établissements de santé).
Pour les transporteurs, des dispositions conventionnelles ont été prises pour les inciter par le biais de bonus-malus sur la part de TP, mais aussi par un intéressement à l’économie puisque la revalorisation prévue au 1er janvier 2025 est conditionnée aux mesures d’efficience des transports en VSL et en ambulance. Concernant les taxis, les discussions visant à établir une nouvelle convention type pour 2025-2029 sont en cours et l’un des axes majeurs des discussions est le développement du transport partagé.
Enfin, s’agissant des assurés, la LFSS 2024 vise à favoriser le recours aux transports partagés en VSL ou taxi conventionné lorsque l’état du patient est jugé compatible. Si un patient refuse un TP, le bénéfice du tiers payant est suspendu pour le trajet; une minoration du remboursement sera appliquée (conditions précisées par arrêté non encore paru à date).
- Inciter à l’utilisation des moyens de transport les moins onéreux tels que le véhicule personnel et les transports collectifs
Dès lors que l’état de santé du patient le permet, l’utilisation du véhicule personnel et/ou des transports en commun doit être encouragée. C’est dans ce cadre que s’inscrit l’outil MRS (Mes remboursements simplifiés), plateforme numérique permettant aux assurés de déclarer en ligne leur demande de remboursement (frais de péage, de stationnement, frais de transport en commun). Ce dispositif (plus de 2 millions de demandes de remboursement traitées pour près de 400 000 utilisateurs) permet de lever certains freins pour le patient (déclaration facilitée en ligne avec transmission des différentes pièces justificatives, amélioration du délai de remboursement…), tout en sécurisant le circuit de remboursement.
- Facturation et lutte contre les fraudes
Si, malgré les nombreuses actions de sensibilisation et d’accompagnement menées auprès des prescripteurs de ville et/ou hospitaliers, de fortes atypies de prescription étaient toujours observées, des actions plus fortes, de type mise sous objectif et/ou mise sous accord préalable pourraient être envisagées.
Les oublis de l’Assurance Maladie...
- Déplafonner la franchise médicale sur les transports en ALD
Une piste a été évoquée dans la revue de dépenses réalisée en 2016, et confiée à l’IGAS. Cette piste consiste à revoir les conditions d’exonérations de ticket modérateur ou de plafonnement des franchises liées aux transports sanitaires. Cette piste a été écartée à l’époque par les rédacteurs au motif que cela impacterait trop fortement les populations les plus exposées.
Estimation du potentiel d’économies : Si on considère que 80%-90% des transports concernent des personnes en ALD, cela veut dire que 67 millions de trajets sont des trajets d’ALD exonérés de ticket modérateur mais soumis à une franchise de 4 euros, elle-même plafonné à 50 € par patient. Sans aucun plafonnement, la franchise devrait représenter une économie pour l’Assurance Maladie de 120 à200 M€.
- Les prescriptions
Selon Frédéric Bizard, économiste de la santé, s’exprimant dans les Echos, le levier principal de maîtrise des dépenses du transport sanitaire ignoré à ce stade ce sont les indications éligibles au remboursement par la Sécurité sociale. Aujourd'hui, tout patient souffrant d'affections de longue durée« présentant une déficience ou incapacité physique invalidante nécessitant une aide au déplacement », et la plupart des cas d'hospitalisation, est éligible à un remboursement à 100 %.
Aucune institution n'est prévue pour remettre à jour le panier des biens et services remboursés par la Sécurité sociale et il propose de confier cette mission à une structure ad hoc de la démocratie sanitaire et sociale, comme en Allemagne, sur la base d'objectifs et d'un cahier des charges fixés par l'Etat. Constitué de représentants de la Sécurité sociale, des professionnels de santé du public et du privé, des patients, ce comité paritaire aurait la charge de décider, à partir de données scientifiques et médicales, des biens et services à rembourser. Dans le cas des transports sanitaires, cela se traduirait par une restriction significative des indications éligibles, pour les restreindre aux besoins justifiés médicalement. Cette discussion pourrait avoir lieu au niveau des URPS. L’économiste propose aussi de réduire le remboursement et transférer aux mutuelles dont la part actuelle de remboursement de 3 % des dépenses de transport est minime.
Comparaison internationale
En France, le transport sanitaire constitue un droit central pour les patients, car il leur rend concrètement accessibles les soins, quels que soient leur condition sociale, leur lieu d’habitation et leur pathologie. La prise en charge totale ou partielle des frais afférents aux transports est prévue par plusieurs textes.
C’est également le cas en Allemagne et en Espagne : néanmoins, l’organisation du transport non urgent y est déterminée au niveau local, ce qui peut induire des variations du panier de soins. En Angleterre, si la prise en charge des transports non urgents de patients est en théorie universelle, les critères d’éligibilité sont restreints. Seules les personnes n’ayant pas accès à l’aide de leur entourage ou avec une mobilité sévèrement restreinte pour des raisons médicales peuvent en bénéficier. Seuls les patients en dialyse bénéficient systématiquement d’une offre de transport vers et au retour des centres d’hémodialyse. Dans d’autres pays, l’offre s’est développée avec le constat du rôle favorable des transports dans l’accès aux soins pour les populations les plus vulnérables. Les transports de patients non urgents ne sont alors remboursés que pour certaines catégories de la population (assistance aux plus précaires). Au Québec, seules les personnes âgées de plus de 65 ans bénéficient d’une couverture intégrale de leur transport. Dans l’État de Victoria en Australie, c’est la détention d’une concession card qui garantit la prise en charge des transports sanitaires non urgents (retraités, seuils de revenus, etc.).
Les critères cliniques de prise en charge sont dans l’ensemble convergents d’un pays à l’autre et reposent sur le principe de besoin du patient : l’incapacité de marcher, les difficultés cognitives, l’oxygénothérapie, les traitements palliatifs ainsi que les traitements qui affectent la qualité de vie. La prise en charge des transports pour les personnes atteintes de pathologies chroniques ne semble pas systématique et dépend de l’état de santé du patient. Les motifs de transport pris en charge à l’étranger sont globalement plus restreints qu’en France.
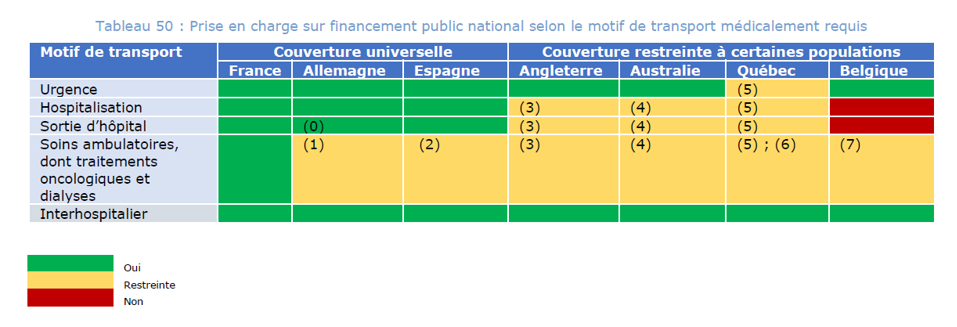
Seuls les transports d’urgence et inter-établissements sont pris en charge sans restriction par les établissements, y compris ceux où la prise en charge est limitée à certaines populations. Le remboursement des transports non urgents porte principalement sur les hospitalisations. Le remboursement des trajets, pour les soins ambulatoires notamment, fait l’objet de restrictions dans tous les pays.
Pour les situations nécessitantes un recours récurrent aux transports sanitaires, des dispositifs d’encadrement des prescriptions sont parfois mis en place. En Allemagne, la prise en charge de transports en série pour des traitements en ambulatoire (radiothérapie, chimiothérapie, dialyse), y compris en lien avec une affection chronique, nécessite une demande d’accord préalable. Les prescriptions sont également encadrées a posteriori. En Espagne, le médecin doit évaluer périodiquement la nécessité d’un transport médical pour les traitements de longue durée. En Belgique, pour les indications prises en charge par l’assurance maladie fédérale, une demande du patient (ou de l’établissement pour le transport partagé) doit être adressée à la caisse locale d’assurance maladie. En Angleterre, les patients doivent remplir auprès du transporteur un formulaire de diagnostic à chaque trajet effectué afin de vérifier que leur état de santé justifie toujours cette prise en charge. Seuls les patients soignés pour un cancer ou une dialyse en sont dispensés.
Le choix du mode de transport n’est pas systématiquement à la main du prescripteur. En Allemagne, le choix du type de véhicule est effectué par le prescripteur excepté pour les transports partagés, qui sont attribués par les caisses d’assurance maladie. En Angleterre, la demande du patient est encadrée par un référentiel listant les critères cliniques d’éligibilité par type de véhicule pour guider les transporteurs dans l’attribution du véhicule. Dans la région d’Aragon (Espagne), les prescriptions de transport sont centralisées informatiquement par un logiciel. À partir des informations transmises par l’ordonnance électronique (type de véhicule, heure et lieu de prise en charge, destination), les entreprises contactent le patient afin d’organiser le transport.
Le constat de dépenses très dynamiques depuis plusieurs années est partagé par certains pays où des réformes globales du secteur sont envisagées. Quelques exemples de mesures :
- Revoir les procédures d’accréditation
- Contractualisation avec les acteurs de transport / Appels d’offre
- Systèmes de géolocalisation
- Indicateurs de performance intégrés à la rémunération
[1] Par ailleurs, certains transports (plus de 150 km, transports en série, transports en avion/train/bateau…) peuvent être soumis à une demande d’accord préalable.






